【膵臓の病気】膵嚢胞性腫瘍とは? 粘液産生膵腫瘍(MCN)について
【膵嚢胞性疾患】膵嚢胞性腫瘍とは?
近年になり、膵嚢胞性腫瘍と診断される機会は増加傾向にあります。全人口の約2~3%の人が、膵嚢胞性疾患を合併しているという報告もあり、決してまれな病気ではありません。80歳以上では8~9%の合併頻度で、年齢とともに増加することも特徴です。
最近は、検診で偶然発見される無症状の患者さんも多く、当院を受診される患者さんの約7~8割が無症状です。
【 代表的な膵嚢胞性疾患 】
良性疾患
- 仮性嚢胞
- 漿液性嚢胞性腫瘍(SCN)
悪性リスクのある腫瘍性病変
- 膵管内乳頭粘液性腫瘍(IPMN)
- 粘液産生膵腫瘍(MCN)
- 膵神経内分泌腫瘍(P-NET)
- Solid pseudopapillary neoplasm(SPN)
【膵嚢胞性疾患】膵嚢胞性腫瘍の分類
膵嚢胞性腫瘍は、上記のように、良性の腫瘍・炎症性疾患もあれば、悪性リスクのある腫瘍もあり、いくつかの異なった腫瘍を包括した疾患概念です。
この膵嚢胞性腫瘍を、粘液産生の有無から大きく2つに分類すると、粘液産生を伴う、膵管内乳頭粘液性腫瘍(IPMN)と粘液産生膵腫瘍(MCN)に対し、粘液産生を認めない漿液性嚢胞性腫瘍(SCN)とSolid pseudopapillary neoplasm(SPN)に大別できます。粘液産生を伴うMCNは、悪性の可能性があるため、手術の適応になります。
粘液産生あり
- 膵管内乳頭粘液性腫瘍(IPMN)
- 粘液産生膵腫瘍(MCN)
粘液産生なし
- 漿液性嚢胞性腫瘍(SCN)
- Solid pseudopapillary neoplasm(SPN)
膵嚢胞性疾患の鑑別は、専門的な検査が必要となりますので、まずは、膵臓の専門の施設で検査を受けていただくことをお勧めします。
【膵嚢胞性疾患】粘液産生膵腫瘍(MCN)とは?
MCNは、膵管内乳頭粘液性腫瘍(IPMN)に次いで、代表的な膵嚢胞性腫瘍です。
MCNは、大部分が女性に発生(98%以上)し、また、40~50代の方が多いのが特徴です。
MCNに特徴的な症状はありません。
腹痛、腹部腫瘤、体重減少などの症状で発症する場合がありますが、半分以上の患者さんが検診でのCT検査、または、超音波検査で偶然発見されます。
【膵嚢胞性疾患】MCNの原因は?
MCNの原因は、現在のところはっきりしていません。
膵癌やIPMNなどの膵上皮性腫瘍は、膵液の通り道となる膵管上皮から発生する癌ですが、一方、MCNは、体の発生段階で膵実質に迷入した特殊な細胞(卵巣様間質 Ovarian type stroma)から発生するという報告がありますが、はっきりと分かっていないのが現状です。
また、通常の膵癌で認められる遺伝子の異常が報告されていますが、分子生物学的にも詳細が分かっていません。
【膵嚢胞性疾患】MCNの検査上の特徴は?
MCNは、いくつかの画像診断上、病理学的な特徴があります。
発生部位は、膵体尾部に90%以上が発生します。嚢胞様の腫瘍形態をとりますが、画像診断上、1つの大きなふくろ様の構造(単房性)または、内部に隔壁を持つことが多く、腫瘍を取り囲むように線維成分の被膜を認めます。腫瘍の周りに石灰化を伴うこともあります。通常、厚い線維性被膜をもつ多房性の嚢胞様構造をとるのが特徴です。
膵癌やIPMNと大きく異なる点として、MCNは膵管と交通がないことが特徴です。嚢胞の形態的特徴に加え、膵管造影検査やMRI検査を行い、膵管との連続性がない場合は、MCNの可能性が高いと考えます。
【膵嚢胞性疾患】MCNに対する検査は?
膵嚢胞の疑いがある場合は、以下に挙げる、精密検査を受けていただくことをお勧めします。
MCNは、IPMNと形態が類似するため、両者の鑑別が特に必要です。
IPMNは、典型例では、高齢の男性、膵頭部側に多く発生し、「ブドウの房状」に例えられる多房性の嚢胞の形態を示します。多くの場合、線維性被膜がなく膵管との交通が認められます。一方、典型例の MCN は、中年・女性の膵体尾部に多く、 球形で線維性被膜を有する(夏みかん状)嚢胞で 、膵管との交通をほとんど認めないという特徴があります。
MCNをはじめ、膵嚢胞性腫瘍の疑いがある場合、以下のような複数の画像検査、組織検査を併せて行い、総合的に判断し治療方針を決定いたします。嚢胞性膵腫瘍の中には通常の膵癌との鑑別が困難な症例もありますので、複数の画像検査(CT検査、MRI検査、超音波内視鏡検査など)を行い、正確に診断することが重要です。
・CT検査
近年、multi-detector CT(MDCT)の発達により,数mm単位で膵臓の微細な構造まで検出できるようになり、必須の検査です。特に、造影剤を注射して撮影するCT検査(dynamic CT)では、膵腫瘍の大きさやひろがり、悪性所見などの有無を調べることが可能です。
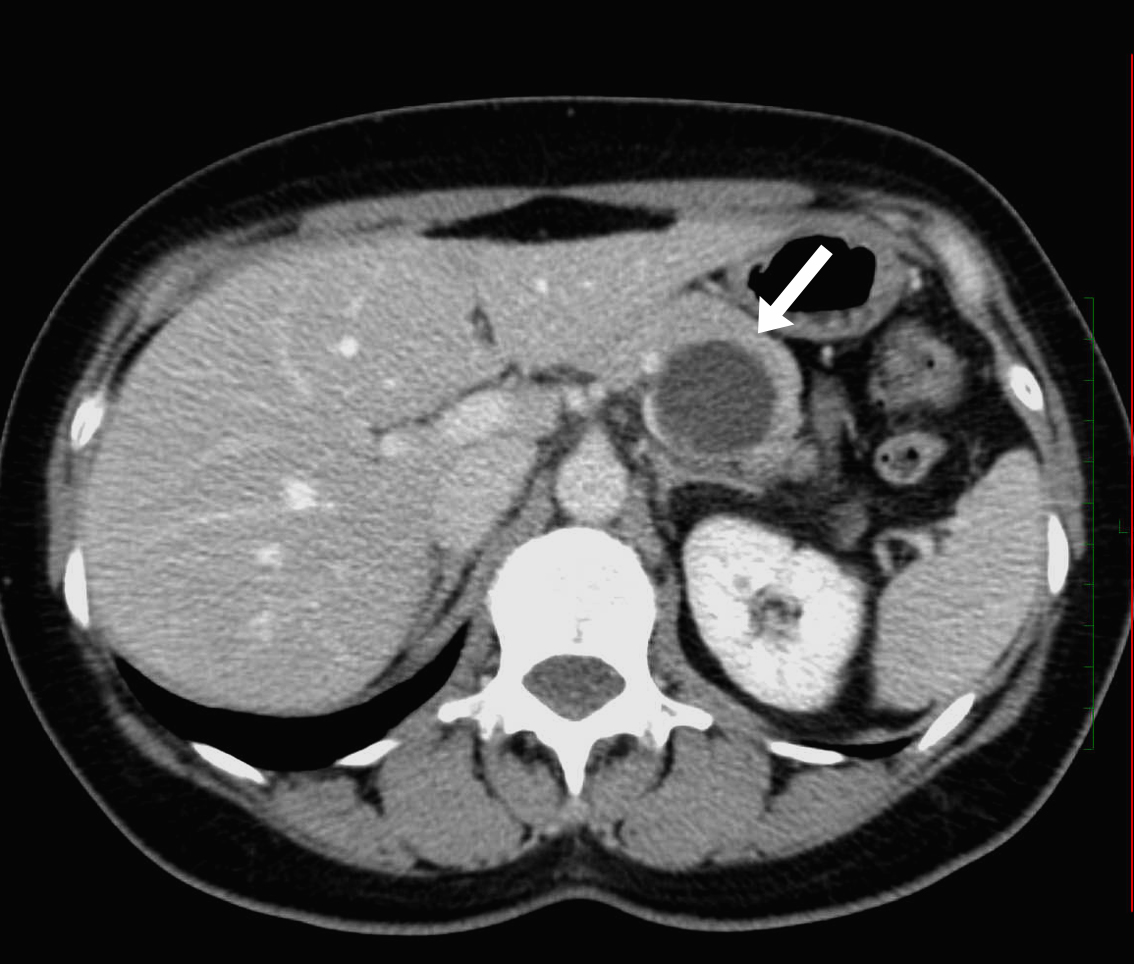

腹部造影CT検査
造影剤を注射後CT検査を行う造影CT検査。膵体部~膵尾部に、4cm大の類円形の嚢胞性腫瘍を認めます。膵実質の圧排の所見を認めるものの、主膵管の拡張はなく、主膵管への進展は認められません。嚢胞内に、隔壁のような部分も認め、典型的なMCNのCT画像です。
・MRI/MRCP(MR胆管膵管撮影)検査
造影剤を使用せずに、膵管や胆管を特に強調して描出することが可能で、膵管との関係を評価できます。特に、膵管とつながりのないMCNは、膵管の造影検査では造影できない、腫瘍の状態を検査することができます。また、多方向、様々な厚さの画像情報が得られる点も優れている検査方法です。
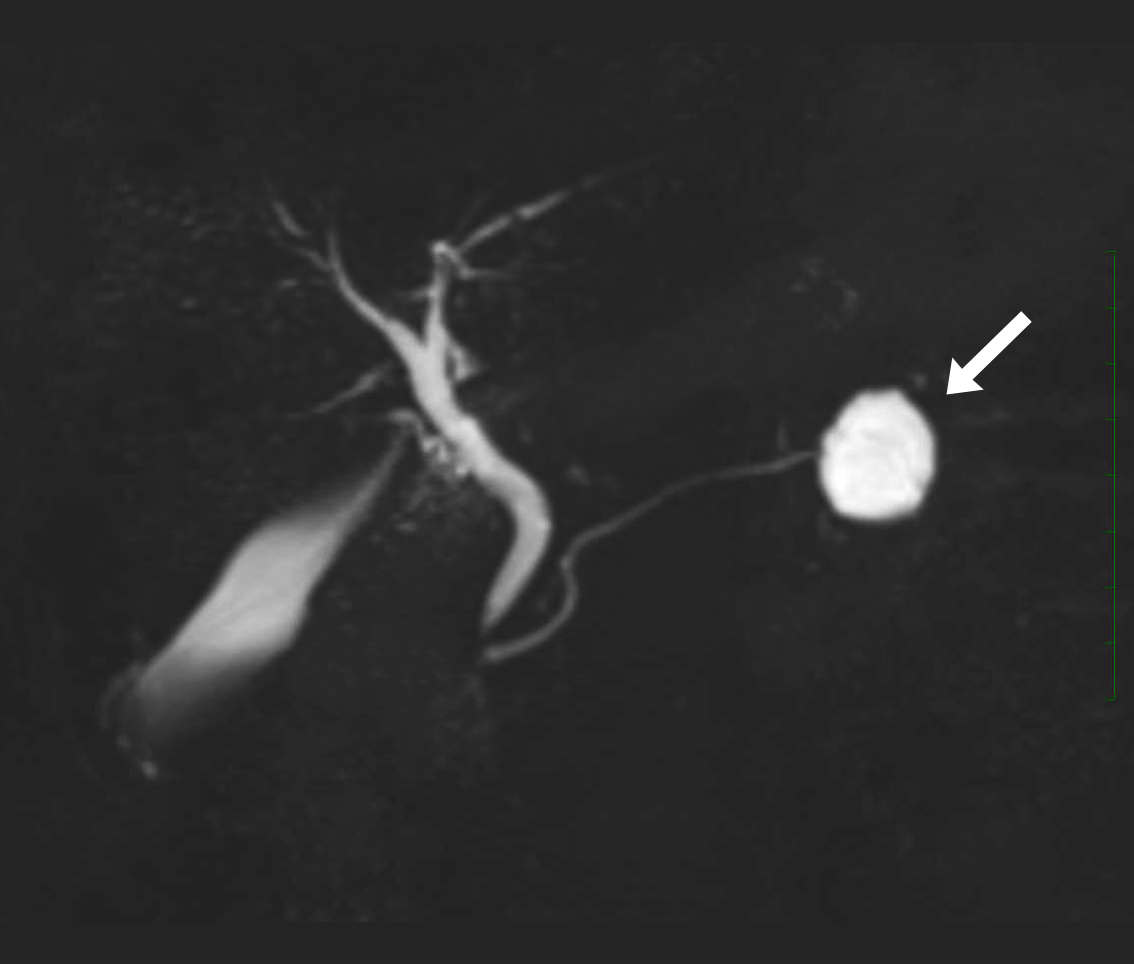
MRI/MRCP(MR胆管膵管撮影)検査
膵体部~膵尾部に4cm大の、円形の嚢胞性腫瘍を認めます。多方向、様々な厚さの画像情報から、主膵管との連続性は認めず、MCNの典型的な所見です。
・超音波内視鏡検査(EUS)
小さな病変の描出が可能で、膵嚢胞性病変の鑑別に欠くことのできない有用な検査です。胃カメラの先端に超音波装置が装備されており、患者さんは内視鏡(胃カメラ)と同じ要領で、口からファイバーを内服していただきます。胃や十二指腸の壁を通して、膵臓、胆管に異常がないかエコー検査を行います。場合によっては、腫瘍組織を一部採取したり、内容物を吸引したりすることも可能です。
・内視鏡下胆管膵管造影検査(ERCP)
悪性化の懸念がある場合、入院してさらに詳しい検査を行います。ERCPにより膵管鏡や管腔内超音波という検査で病変の広がりや形態を観察します。膵液を採取して細胞の悪性度の判定することも可能です。ERCPは、内視鏡を使って胆管・膵管を造影する検査です。口から十二指腸まで内視鏡(胃カメラ)を入れ、その先端から膵管・胆管の中にカテーテル(細い管)を挿入します。カテーテルから造影剤を入れて、膵管や胆管のX線写真をとります。
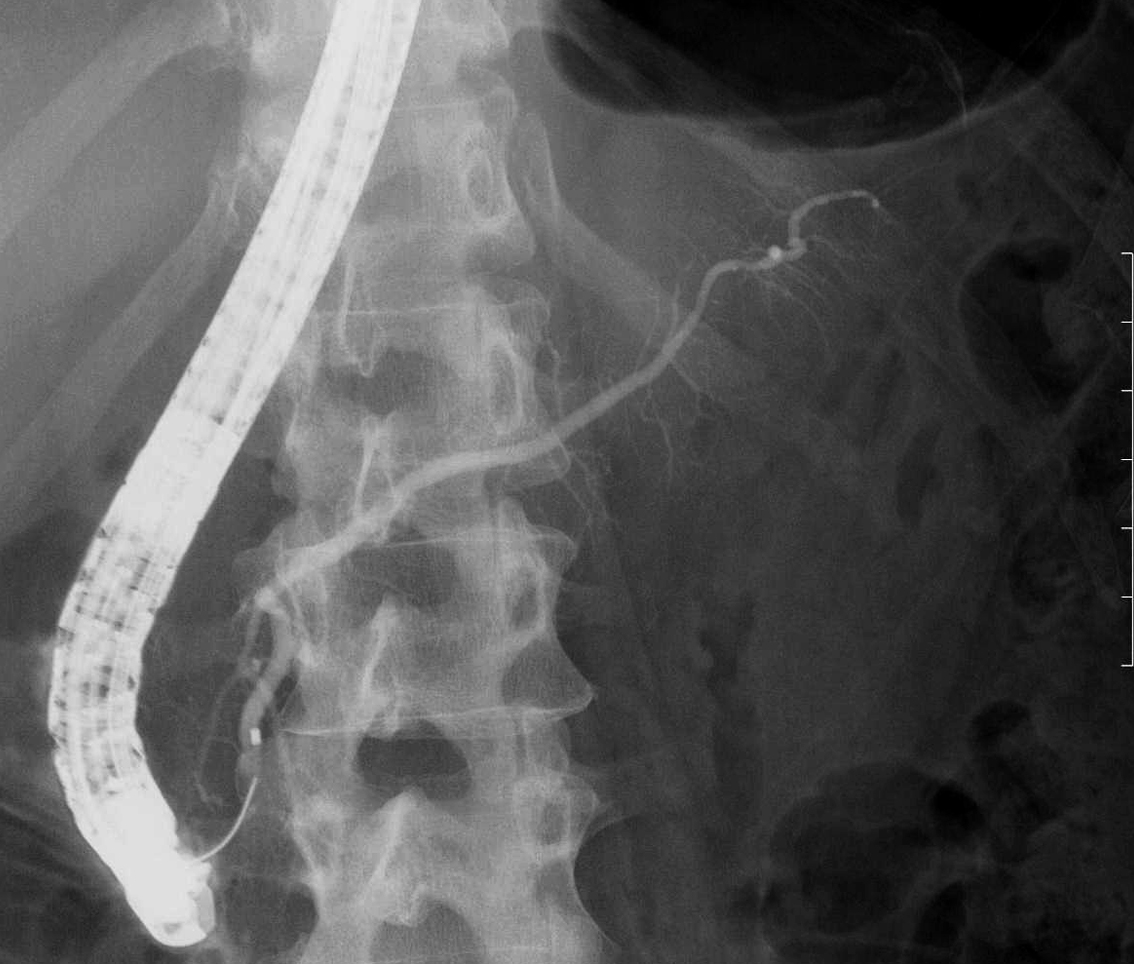
内視鏡下胆管膵管造影検査(ERCP)
ERCPは、内視鏡を使って胆管・膵管を造影する検査です。内視鏡の先端から膵管・胆管の中にカテーテルを挿入し、造影剤を入れて膵管や胆管のX線写真(直接造影)を行います。MCNは、主膵管と連続がないのが特徴的な所見です。上図は、MCNの患者さんに行った膵管造影検査ですが、嚢胞性病変は造影されず、膵管にも異常を認めませんでした。
・FDG-PET(陽電子放出断層撮影)検査
放射能を含む検査薬を点滴で人体に投与することで、全身の細胞のうち、がん細胞だけに取り込まれた放射線を特殊なカメラでとらえて画像化します。PET検査では、全身を一度に調べることができ、また、CTやMRIなどの形態の異常をとらえる検査に対し、PET検査では、ブドウ糖代謝などの機能から異常を検出します。
MCNの診断に、必ず必要な検査ではありませんが、悪性の補助診断として、また、がんの転移や再発の有無を調べるのに有用な検査です。
上記、画像検査のほかにも、糖尿病の有無、慢性膵炎の既往、アルコールの摂取、喫煙の有無、膵疾患の家族歴などのリスク因子は診断・治療の参考になります。
【膵嚢胞性疾患】MCNは悪性?
MCNは、悪性の可能性があります。
MCNはIPMN、特に「分枝型」IPMNと比較すると、悪性度が高く、膵臓を超えて周囲の浸潤したり、リンパ節へ転移することも少なくありません。報告では、決して高い頻度ではありませんが、6~27%程度の悪性リスクがあるとされています。嚢胞内部にポリープ様の腫瘤や石灰化を認める場合、6cmを超える大きな腫瘍の場合は、悪性を示す重要なサインといわれています。
MCNと診断された場合、手術をすることをお勧めいたします。
【膵嚢胞性疾患】MCNの外科治療
MCNの治療は、基本的に国際診療ガイドラインにしたがって行われます。
2006年に、国際膵臓学会からIPMN/MCN国際診療ガイドラインが刊行され、2012年に改定されました。現在、診断や切除の適応など、ガイドラインに沿って治療が行われています。高い頻度ではありませんが、6~27%程度の悪性リスクがあると報告されています。MCNと診断されたら、手術をすることをお勧めいたします。
MCNは、90%以上が膵体尾部に多く発生するため、脾合併の膵体尾部切除術を行う場合がほとんどです。もちろん、膵頭部に発生するMCNもありますので、その場合、腫瘍の局在を考慮し、膵頭十二指腸切除術を施行します。
手術方法は、膵癌と同様にリンパ節郭清を含めた膵切除術(開腹)を施行します。悪性で周囲への浸潤、リンパ節への転移の可能性を考慮し、基本的には、縮小手術(リンパ節郭清を行わない膵切除・脾臓温存の膵体尾部切除)・腹腔鏡下手術は行わない方針としています。
具体的な診断・治療方針の決定には、専門的な知識、技術が必要ですので治療経験の豊富な専門医を受診されることが必要です。
【膵嚢胞性疾患】MCNの治療成績
MCN は、悪性の可能性がありますが、適切な時期に手術を行えば、治癒が見込めます。
MCNは、IPMN、特に「分枝型」IPMNと比較し悪性の頻度が高く、浸潤癌であればリンパ節転移も少なくありません。悪性の可能性のある腫瘍ですが、腺腫や非浸潤癌など良性の段階で手術を行えば、再発転移はなく、予後は良好とされています。しかし、浸潤癌で明らかな浸潤の所見を認めるものは予後は不良で、5年生存率(治療後5年の時点で生存されている患者さんの割合)は、17~50%と報告されています。
【膵嚢胞性疾患】最後に
MCNは、IPMNに次ぐ頻度の膵嚢胞性腫瘍です。悪性のリスクがあり、MCNと診断された場合は、外科治療の対象となります。
浸潤癌である頻度はそれほど高くありませんので、切除により良好な予後が期待できます。膵の嚢胞性疾患に全般に言えることですが、複数の検査方法を行い正確な診断を行うことが治療法の決定に重要です。
MCNをはじめとする膵嚢胞性疾患の診断・治療方針の決定は、専門的な知識、技術が必要ですので、「膵嚢胞」「MCN」と疑われたら、治療経験豊富な専門施設を受診することをお勧めします。

